土耳其 Jakavi(Ruxolitinib Phosphate Tablets) 磷酸芦可替尼片 鲁索替尼 捷恪卫 20mg 56片
原发性骨髓纤维化(PMF),慢性特发性骨髓纤维化,真性红细胞增多症继发的骨髓纤维化(PPV-MF),原发性血小板增多症激发的骨髓纤维化(PET-MF),脾肿大
| 数量: | 库存 10 件 |
本品活性成份为磷酸芦可替尼。
化学名称:(R)-3-(4-(7H-吡咯并[2,3[2,3-d]嘧啶-4-基)-1H-吡唑-1-基)-3-环戊基丙腈磷酸盐
化学结构式:
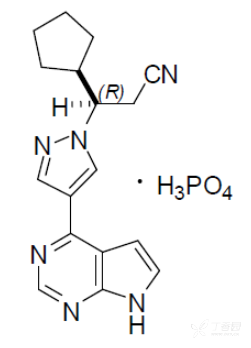
分子式:C17H18N6·H3PO4
分子量:404.36
本品辅料包括乳糖、微晶纤维素、羧甲淀粉钠、羟丙纤维素、聚维酮、胶态二氧化硅、硬脂酸镁
只有具备抗肿瘤药物应用经验的医生,方可使用本品治疗。
在开始本品治疗之前,必须进行全血细胞计数,包括白细胞分类计数。
初次使用本品时应每周监测一次全血细胞计数,包括白细胞、血小板和红细胞分类计数,4周后可每2至4周监测一次全血细胞计数,直到本品剂量达到稳定,然后可以根据临床需要进行监测(参见【注意事项】)。
给药剂量
起始剂量
对于血小板计数在100,000//mm3和200,000/mm3之间的患者,本品推荐起始剂量为每日两次,每次15mg。对于血小板计数>200,000/mm3的患者,则推荐起始剂量为每日两次,每次20mg。
对于血小板计数在50,000/mm3和<100,000/mm3之间的患者,推荐最大起始剂量为每日两次,每次5mg。目前有关5mg每日两次的研究数据有限,对于5mg每日两次剂量长期维持给药的疗效尚不确定,以此剂量长期使用应当仅限于判断获益超过潜在风险的患者并谨慎调整药物剂量。
剂量调整
针对开始治疗时血小板计数不低于100×109/L的骨髓纤维化患者的血液学毒性的剂量调整指南
治疗中断和重新给药
当血小板计数低于50×109/L或中性粒细胞绝对计数(ANC)低于0.5×109/L时,中断治疗。当血小板计数恢复至50×109/L以上且ANC恢复至0.75×109/L以上时,可重新给药。表1说明了中断之后重新开始本品治疗时可以给予的最大允许剂量。
表1:骨髓纤维化:开始治疗时血小板计数不低于100×109/L的患者经因血小板减少中断之后重新开始本品治疗的最大起始剂量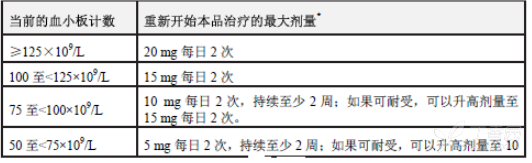

在因ANC低于0.5×109/L中断治疗之后,当ANC恢复至0.75×109/L以上时,从比治疗中断的前一周给药最大剂量低5mg每日2次的剂量、或从5mg每日1次的剂量开始重新给药,以剂量高者为准。
减量
出现血小板计数降低时应当考虑按表2中所述进行减量,其目的在于避免因为血小板减少而中断治疗。

针对开始治疗时血小板计数不低于100×109/L的骨髓纤维化患者疗效不足时的剂量调整
如果疗效不足并且血小板和中性粒细胞计数都不低,可以以5mg每日2次的增量逐渐将剂量增加,直至最大剂量25mg每日2次。在治疗最初4周之内不应增加剂量,增加频率不得高于每2周1次。对满足下列所有条件的患者可以考虑增加剂量:
a.与治疗前基线相比未能达到触诊的脾脏长度缩小50%或经计算机断层扫描(CT)或核磁共振成像(MRI)测量的脾脏体积缩小35%;
b.第4周时血小板计数超过125×109/L并且血小板计数从未低于100×109/L;
c.ANC水平超过0.75×109/L。
由于临床数据有限,采用5mg每日2次的剂量进行长期维持治疗并没有显示效果,并且以此剂量长期使用应当仅限于获益超过潜在风险的患者。如果治疗6个月后没有出现脾脏缩小或症状改善,则终止本品治疗。
针对开始治疗时血小板计数为50×109/L至<100×109/L的骨髓纤维化患者的血液学毒性的剂量调整
治疗中断和重新给药
当血小板计数低于25×109/L或ANC低于0.5×109/L时,中断治疗。
当血小板计数恢复至35×109/L以上或ANC恢复至0.75×109/L以上时,可重新给药。从比血小板计数低于25×109/L或者ANC低于0.5×109/L导致中断药的前一周给药最大剂量低5mg每日2次的剂量、或从5mg每日1次的剂量开始重新给药,以剂量高者为准。
减量
当血小板计数低于35×109/L时,按表3所述减少芦可替尼的剂量
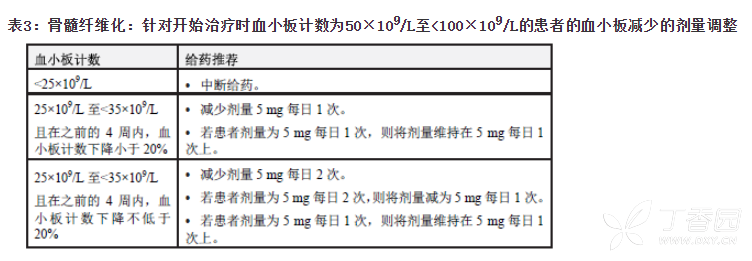
针对起始血小板计数为 50 ×10 9/L 至<100 ×10 9/L 的骨髓纤维化患者疗效不足的剂量调整
在治疗最初 4周之内不得增加剂量,剂量增加频率不得高于每 2 周 1 次
如果出现了骨髓纤维化患者的疗效不足,若满足以下所有条件,则可以以5mg每日1次的增量将剂量逐渐增加,直至最大剂量10mg每日2次: 血小板计数仍维持在不低于40×109/L,且在之前的4周内,血小板计数下降不超过20%ANC大于1×109/L,且在之前的4周内,未因不良事件或血液学毒性导致减量或中断治疗。
超过6个月的持续治疗应限制在获益大于潜在风险的患者上。如果治疗6个月后没有出现脾脏缩小或症状改善,则终止本品治疗。
针对出血的剂量调整
若出血,则需中断治疗,无论目前的血小板计数如何。一旦出血事件缓解,如果导致出血的原因已被控制,可考虑以原剂量重新开始治疗。若出血事件缓解,但导致出血的原因仍存在,可考虑以略低的剂量重新开始本品治疗。
治疗中止
只要患者的获益仍然超过对其带来的风险,则可继续治疗。但是,如果自开始治疗至6个月后,脾脏体积没有缩小且症状没有改善,应该中止治疗。 对于已经出现一定程度临床改善的患者,如果出现脾脏与基线体积相比增大了40%(大致相当于脾脏体积增加25%),并且与疾病相关症状不再有实质性改善,建议应中止治疗。
与强效CYP3A4抑制剂或者氟康唑合并给药时的剂量调整
当本品与强效CYP3A4抑制剂或者CYP2C9和CYP3A4酶双重抑制剂(例如氟康唑)合并使用时,本品每日总剂量应当减少约50%,每天给药两次或在无法达到每日两次给药时将给药频率减少为对应的每日一次剂量(参见[药物相互作用)。
当本品与强效CYP3A4抑制剂或者CYP2C9和CYP3A4酶双重抑制剂合并使用时,建议增加血液学参数(例如每周两次)以及与本品相关药物不良反应的临床症状和体征的监测频率。
特殊人群
肾损伤患者
对轻度或者中度肾损伤患,无需额外调整剂量。
如果患者存在重度肾损伤(肌酐清除率小于30ml/min),应该根据血小板计数,将推荐起始剂量减少大约50%,每天给药两次。在本品治疗期间,应从安全性和疗效方面对患者进行密切监测。
有关患有终末期肾病(ESRD)、正在接受血液透析的患者,如何判断最佳给药方案方面的数据有限。基于此人群中的现有数据的药代动力学/药效动力学模拟表明,对于正在接受伴血液透析的ESRD的患者,起始剂量是单次给药15mg-20mg,仅在血液透析当天完成后给药。如果患者的血小板计数在100,000/mm3和200,000/mm3之间,则单次给药剂量为15mg,如果患者的血小板计数>200,000/mm3,则推荐单次给药剂量为20mg或每隔12小时给10mg(共给药2次)。
后续给药(单次给药或每隔12小时给药10mg、共给药2次)是在每次透析周期内血液透析当天给药,每天一次。推荐剂量的根据是数据模拟,对于ESRD患者,应在密切监测个体患者的安全性和疗效之后才能进行任何剂量调整。对于腹膜透析或者连续静脉-静脉血液透析患者,尚缺乏给药方案相关数据(参见【药代动力学】)。
肝损伤患者
如果患者存在轻、中或重度的肝功能损伤(对应Child-Pugh分级A、B和C级),应该根据血小板计数推荐的起始剂量将减少大约50%,每天给药两次。应该根据安全性和疗效的密切监测结果,对后续给药剂量进行调整。诊断存在肝损伤的患者在接受本品治疗期间,应该进行全血细胞计数监测,包括白细胞分类和计数,在开始使用本品治疗后前6周内至少每一至两周监测一次,如果之后患者的肝功能和血细胞计数达到稳定,则此后的监测可以根据临床情况而定。为了降低血细胞减少症的发生风险,可以调整本品的给药剂量。
给药方法
本品为口服给药,可与食物同服或不与食物同服。
若漏服某次药物,患者不应补服该次药物,而是应该按照原定给药方案,按时服用下次药物。