孟加拉Tofacitinib Tofacinix 5mg ( Beacon ) 托法替布 托法替尼5mg 尚杰 白癜风 皮肤病
类风湿性关节炎,类风湿,银屑病
| 数量: | 库存 500 件 |
活性成份:枸橼酸托法替布。
化学名称:(3R,4R)-4-甲基-3-(甲基-7H-吡咯并[2,3-d]嘧啶-4-基氨基)-β-氧代-1-哌啶丙腈枸橼酸盐
化学结构式:
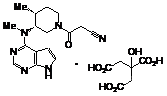
分子式:C16H20N6O•C6H8O7
分子量:504.5
托法替布适用于甲氨蝶呤疗效不足或对其无法耐受的中度至重度活动性类风湿关节炎(RA)成年患者,可与甲氨蝶呤或其他非生物改善病情抗风湿药(DMARD)联合使用。
使用限制:不建议将托法替布与生物 DMARD 类药物或强效免疫抑制剂(如硫唑嘌呤和环孢霉素)联用。
重要用药说明
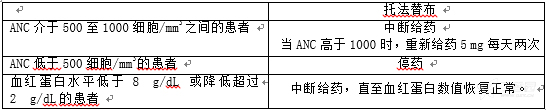
请勿在淋巴细胞绝对计数低于 500 细胞/mm3、中性粒细胞绝对计数(ANC)低于 1000 细胞/mm3 或血红蛋白水平低于 9 g/dL 的患者中开始托法替布用药。
出现淋巴细胞减少症、中性粒细胞减少症和贫血症时,建议中断给药(见注意事项,不良反应)。
如果患者发生严重感染,在感染得到控制之前应该中断托法替布给药 (见注意事项)。
托法替布与食物同服或不同服均可。
针对类风湿关节炎的推荐剂量
表1 列出了托法替布的成人推荐日剂量和针对接受 CYP2C19 和/或 CYP3A4 抑制剂治疗 的;中度或重度肾功能损伤或中度肝功能损伤;以及伴随有淋巴细胞减少症、中性粒细胞 减少症或贫血症患者的剂量调整。
表1: 针对类风湿关节炎 1 患者的托法替布推荐剂量
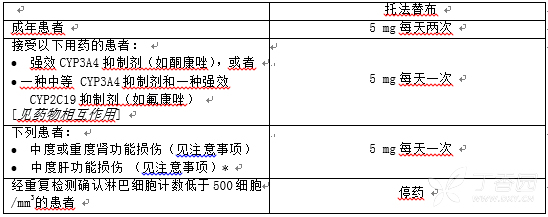
托法替布在类风湿关节炎患者中可与甲氨蝶呤或其他非生物改善病情抗风湿药(DMARD)联合使用。
*不建议重度肝功能损伤患者使用托法替布。
以下具有临床意义的不良反应在说明书中其他章节描述:
临床试验经验
因为不同的临床研究是在不同的条件下进行的,所以一种药物在临床研究中观察到的不良反应发生率不能与另一种药物在临床研究中的发生率进行直接比较,因而不能预测在患者群体更广泛的临床实践中观察到的发生率。
虽然已对其他剂量进行了研究,但托法替布的推荐剂量为5mg,每天两次。
下面的数据包括两项2期和五项3期双盲、对照、多中心临床试验。在这些试验中,患者随机分组情况为托法替布单药治疗:5mg,每天两次(292例患者)和10mg,每天两次(306例患者);联合用药:托法替布5mg,每天两次(1044例患者)和10mg,每天两次(1043例患者)与DMARD类联用(包括甲氨蝶呤);以及安慰剂组(809例患者)。所有七项研究的方案都有这样一个前提,即服用安慰剂的患者要在第3个月或第6个月根据患者的缓解情况(疾病活动度未得到控制的)或研究设计接受托法替布治疗,从而使不良事件不能总是准确的归因于一种指定的治疗。
因此,某些分析遵循的是在给定的时间间隔,将安慰剂和托法替布两组患者中根据研究设计或患者缓解情况而改变了治疗的患者从安慰剂组纳入托法替布组。基于前3个月的药物暴露情况在安慰剂和托法替布之间进行比较,基于前12个月的药物暴露情况在托法替布5mg每天两次和托法替布10mg每天两次之间进行比较。
长期安全性人群包括所有参加了一项双盲、对照试验(早期的开发阶段研究),然后参加了两项长期安全性研究之一的患者。长期安全性研究的研究设计允许根据临床判断结果来调整托法替布的剂量。这限制了从剂量方面对长期安全性数据的解释。
最常见的严重不良反应是严重感染(见注意事项)。 一项双盲、安慰剂对照试验中,在0至3个月的药物暴露期间,因任何不良反应而停止治疗的患者比例托法替布组为4%,安慰剂组为3%。
总体感染情况
这七项对照试验中,在0至3个月的药物暴露期间,5mg每天两次治疗组和10mg每天两次治疗组内感染的总体发生率分别为20%和22%,安慰剂组为18%。
随托法替布报告的最常见感染有上呼吸道感染、鼻咽炎、泌尿系统感染(分别为4%,3%和2%的患者)。
严重感染
这七项对照试验中,在0至3个月的药物暴露期间,安慰剂组患者报告了1例严重感染(0.5次每100患者年),接受托法替布5mg或10mg每天两次的患者中报告了11例严重感染(1.7次每100患者年)。5mg每天两次托法替布治疗组和10mg每天两次托法替布治疗组合并后与安慰剂组相减,得到的治疗组之间的发生率差异(以及相应的95%置信区间)为1.1(-0.4,2.5)次每100患者年。
这七项对照试验中,在0至12个月药物暴露期间,5mg每天两次托法替布治疗组报告了34例严重感染(2.7次每100患者年),10mg每天两次托法替布治疗组报告了33例严重感染(2.7次每100患者年)。10mg每天两次托法替布治疗组减去5mg每天两次治疗组,得到的治疗组之间的发生率差异(以及相应的95%置信区间)为-0.1(-1.3,1.2)次每100患者年。
最常见的严重感染包括肺炎、蜂窝组织炎、带状疱疹,泌尿系统感染(见注意事项)。
结核病
这七项对照试验中,在0至3个月的药物暴露期间,安慰剂组、5mg每天两次托法替布治疗组和10mg每天两次托法替布治疗组患者均未报告结核病。
这七项对照试验中,在0至12个月药物暴露期间,5mg每天两次托法替布治疗组患者报告了0例结核病,10mg每天两次托法替布治疗组患者报告了6例结核病(0.5次每100患者年)。10mg每天两次托法替布治疗组减去5mg每天两次治疗组,得到的治疗组之间的发生率差异(以及相应的95%置信区间)为0.5(0.1,0.9)次每100患者年。
还报告了播散型结核病例。诊断出结核病之前的中位托法替布暴露时间为10个月(范围从152天至960天)(见注意事项)。
机会性感染(不包括结核病)
这七项对照试验中,在0至3个月的药物暴露期间,安慰剂组、5mg每天两次托法替布治疗组和10mg每天两次托法替布治疗组患者均未报告机会性感染。
这七项对照试验中,在0至12个月药物暴露期间,5mg每天两次托法替布治疗组患者报告了4例机会性感染(0.3次每100患者年),10mg每天两次托法替布治疗组患者报告了4例机会性感染(0.3次每100患者年)。10mg每天两次托法替布治疗组减去5mg每天两次治疗组,得到的治疗组之间的发生率差异(以及相应的95%置信区间)为0(-0.5,0.5)次每100患者年。
诊断出机会性感染之前的中位托法替布暴露时间为8个月(范围从41至698天)(见注意事项)。
恶性肿瘤
这七项对照试验中,在0至3个月的药物暴露期间,安慰剂组报告了0例恶性肿瘤(不包括NMSC),5mg每天两次托法替布治疗组和10mg每天两次托法替布治疗组患者均报告了2例(0.3次每100患者年)。5mg每天两次托法替布治疗组和10mg每天两次托法替布治疗组合并后与安慰剂组相减,得到的治疗组之间的发生率差异(以及相应的95%置信区间)为0.3(-0.1,0.7)次每100患者年。
这七项对照试验中,在0至12个月药物暴露期间,5mg每天两次托法替布治疗组报告了5例恶性肿瘤(不包括NMSC)(0.4次每100患者年),10mg每天两次托法替布治疗组患者报告了7例(0.6次每100患者年)。10mg每天两次托法替布治疗组减去5mg每天两次托法替布治疗组,得到的治疗组之间的发生率差异(以及相应的95%置信区间)为0.2(-0.4,0.7)次每100患者年。这些恶性肿瘤之一是一例淋巴瘤,在0至12个月期间,出现于托法替布10mg每天两次治疗组的1例患者。
最常见的恶性肿瘤,包括长期扩展研究期间观察到的恶性肿瘤,为肺癌和乳腺癌,其次为胃癌、结直肠癌、肾细胞癌、前列腺癌、淋巴瘤、恶性黑色素瘤(见注意事项)。
实验室检查异常
淋巴细胞减少症
在临床对照试验中已证实,在前3个月的药物暴露期间,5mg每天两次托法替布治疗组和10mg每天两次托法替布治疗组合并后,经检测确认的绝对淋巴细胞计数下降至低于500细胞/mm3的患者为0.04%。
经检测确认的淋巴细胞计数低于500细胞/mm3与治疗和严重感染的发生率增加有关(见注意事项)。
中性粒细胞减少症
在临床对照试验中已证实,在前3个月的药物暴露期间,5mg每天两次托法替布治疗组和10mg每天两次托法替布治疗组合并后,经检测确认的ANC下降至低于1000细胞/mm3的患者为0.07%。
没有在任何治疗组中观察到ANC下降至低于500细胞/mm3。中性粒细胞减少症和严重感染的发生之间没有明确关系。
在长期的安全性人群中,ANC确定性下降的模式和发生率与在临床对照试验中观察到的发生率保持一致(见注意事项)。
肝酶升高
在托法替布治疗组患者中观察到了肝酶确定性增高至大于3倍正常上限(3xULN)。在出现肝酶增高的患者中,治疗方案调整后,如减少DMARD合并用药的剂量,中断托法替布治疗或降低托法替布剂量,可使肝酶降低或正常化。
在对照、单药治疗试验中(0-3个月),安慰剂组、5mg每天两次托法替布治疗组和10mg每天两次托法替布治疗组中观察到的ALT或AST升高的发生率无显著差异。
在使用DMARD做背景治疗的对照试验中(0-3个月),在安慰剂组、5mg每天两次托法替布治疗组和10mg每天两次托法替布治疗组中分别观察1.0%、1.3%和1.2%的患者ALT升高到3倍正常值上限之上。在这些试验中,在安慰剂组、5mg每天两次托法替布治疗组和10mg每天两次托法替布治疗组中AST升高到3倍正常值上限之上的患者比例分别为0.6%,0.5%和0.4%。
10mg每天两次托法替布治疗组报告了1例药源性肝损伤,治疗持续时间大约为2.5个月。该患者出现症状性AST和ALT值升高超过3倍ULN,并且胆红素升高超过2倍ULN,需要住院治疗和肝活检。
血脂升高
在临床对照试验中,在药物暴露一个月时观察到血脂参数(总胆固醇、低密度脂蛋白胆固醇、高密度脂蛋白胆固醇、甘油三酯)呈剂量相关性升高,其后保持稳定。在对照临床试验中,前3个月药物暴露期间的血脂参数变化总结如下:
5mg每天两次托法替布治疗组的平均LDL胆固醇增加了15%,10mg每天两次托法替布治疗组的平均LDL胆固醇增加了19%。
5mg每天两次托法替布治疗组的平均HDL胆固醇增加了10%,10mg每天两次托法替布治疗组的平均HDL胆固醇增加了12%。
托法替布治疗组患者中的平均LDL/HDL比值基本保持不变。
在对照临床试验中,升高的LDL胆固醇和ApoB随着他汀类药物治疗而相应缓解,下降至治疗前水平。
在长期安全性人群中,血脂参数的升高情况与临床对照试验中所观察到的结果保持一致。
血清肌酐升高
在对照临床试验中,在托法替布治疗组观察到了剂量相关性血清肌酐升高。在12个月的合并性安全性分析中血清肌酐的平均增幅为<0.1mg/dL;然而,随着长期扩展研究中暴露时间的增加,高达2%的患者因为研究方案规定的停药标准而停止托法替布治疗,即肌酐增高超过基线值的50%。尚未明确所观察到的血清肌酐升高现象的临床意义。
其他不良反应
在联用或不联用DMARD的情况下,5mg每天两次托法替布治疗组或10mg每天两次托法替布治疗组患者中发生率≥2%并比安慰剂组的报告比例至少高出1%的不良反应,如表2所示。
表 2:托法替布联用或不联用 DMARD(0-3 个月)治疗类风湿关节炎临床试验中的常见不良反应
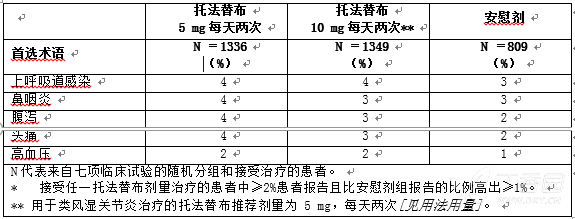
发生在对照和开放式扩展研究中的其他不良反应包括:
血液和淋巴系统异常:贫血
感染和侵染:憩室炎
代谢和营养异常:脱水
精神异常:失眠
神经系统异常:感觉异常
呼吸、胸和纵隔异常:呼吸困难,咳嗽,鼻窦充血,间歇性肺病(仅限于类风湿关节炎患者,并且某些是致命性的)
胃肠道异常:腹痛,消化不良,呕吐,胃炎,恶心
肝胆异常:肝脂肪变性
皮肤和皮下组织异常:皮疹,红斑,瘙痒
肌肉骨骼、结缔组织和骨异常:肌肉骨骼疼痛,关节痛,肌腱炎,关节肿胀良性、恶性和性质不明的肿瘤(包括囊肿和息肉):非黑色素瘤皮肤癌
全身性异常和给药部位症状:发热,疲劳,外周水肿
与接受5mg每天两次的患者相比,接受托法替布治疗10mg每天两次的患者中观察到剂量依赖性不良反应,包括以下各项:带状疱疹感染、严重感染和NMSC。
上市后经验
免疫系统异常: 药物性超敏反应(观察到如血管性水肿和荨麻疹等事件)。
严重感染
在接受托法替布治疗的类风湿关节炎患者中曾报道过细菌、分枝杆菌、侵袭性真菌、病毒或其他机会致病菌引起的严重感染,偶有致死性感染。随托法替布报告的最常见严重感染包括肺炎、蜂窝组织炎、带状疱疹、泌尿道感染、憩室炎和阑尾炎。在机会性感染中,随托法替布报告的有结核和其他分枝杆菌感染、隐球菌病、组织胞浆菌病、食道念珠菌感染、肺囊虫病、多发性皮肤带状疱疹、巨细胞病毒、BK病毒和李氏杆菌病。有些患者表现为播散性感染,而非局部性疾病,并且往往同时服用了免疫抑制剂,如甲氨蝶呤或皮质类固醇。
也可能发生临床研究中没有报道的其他严重感染(例如,球孢子菌病)。
避免在严重活动性感染患者,包括局部感染患者中开始托法替布用药。在以下患者中开始托法替布用药之前应该考虑治疗的风险和获益:
使用托法替布治疗期间和之后应该密切监测所有患者是否出现发生感染的症状和体征。如果患者出现严重感染、机会性感染或脓毒症,应该中断托法替布给药。使用托法替布治疗期间发生新发感染的患者应该进行适用于免疫功能低下患者的及时和完整的诊断性检测;应该开始适当的抗菌治疗,并且对患者进行密切监测。
也建议有慢性肺部疾病史或患有间质性肺疾病的患者慎用,因为这些患者更容易发生感染。
感染风险可能随着淋巴细胞减少程度的增加而增加,在评估个体患者感染风险时应考虑淋巴细胞计数。针对淋巴细胞减少症,建议根据【用法用量】项下淋巴细胞计数标准停药和进行监测。
结核病
开始托法替布给药之前以及给药期间,应该根据适用的指南,对患者进行潜伏性或活动性感染的评价和检测。
开始托法替布给药之前,应该对患者进行潜伏性或活动性感染的评价和检测。
在具有潜伏性或活动性结核病既往病史的患者中开始进行托法替布给药之前,还应该考虑进行抗结核治疗,在这些患者中,不能确认一个充分疗程,并且虽然患者的潜伏性结核病检测结果呈阴性,但仍存在结核病感染的风险因素。建议咨询结核病治疗专科医生,以便帮助决定针对某一患者个体开始抗结核治疗是否适当。
应该密切监测患者是否出现结核病的症状和体征,包括开始治疗前潜伏性结核感染检测结果呈阴性的患者。
在托法替布给药之前,应该使用标准的抗分枝杆菌疗法对潜伏性结核病患者进行治疗。
病毒再激活
在托法替布的临床研究中观察到了病毒再激活现象,包括疱疹病毒再激活病例(如带状疱疹)。尚未明确托法替布对慢性病毒性肝炎再激活的影响。临床试验中排除了乙型或丙型肝炎筛查结果呈阳性的患者。在开始托法替布治疗之前,应根据临床指导原则进行病毒性肝炎筛查。在接受托法替布治疗的患者中,带状疱疹风险会升高,且在接受托法替布治疗的日本患者中风险似乎更高。
恶性肿瘤及淋巴增生性疾病
在患有获得成功治疗的非黑色素瘤皮肤癌(NMSC)之外的某种已知恶性肿瘤的患者中开始治疗之前或者考虑在发生恶性肿瘤的患者中继续进行托法替布治疗时,要考虑托法替布治疗的风险和获益。在托法替布的临床研究中观察到了恶性肿瘤(见不良反应)。
在七项类风湿关节炎的临床对照研究中,前12个月药物暴露期间,在接受托法替布
联用或不联用DMARD治疗的3328例患者中,诊断出了11例实体癌和1例淋巴瘤,相比之下,安慰剂联用或不联用DMARD治疗的809例患者中的实体癌和淋巴瘤病例均为0。在使用托法替布治疗类风湿关节炎患者的长期扩展研究中也观察到了淋巴瘤和实体癌。
2期B阶段,在首次进行肾移植的患者中展开了对照型剂量范围研究,所有患者都接受了巴利昔单抗诱导治疗、高剂量皮质激素以及霉酚酸类药品,在218例使用托法替布治疗的患者中观察到5例(2.3%)EB病毒相关性移植后淋巴增生性疾病,而111例环孢霉素治疗组患者中为0例。
在临床研究和上市后中观察到其他恶性肿瘤,包括但不限于肺癌、乳腺癌、黑色素瘤、前列腺癌和胰腺癌。
非黑色素瘤皮肤癌
在接受托法替布治疗的患者中已有非黑色素瘤皮肤癌(NMSC)的报告。建议对皮肤癌风险增高的患者进行定期的皮肤检查。
胃肠道穿孔
在类风湿关节炎患者中进行的托法替布临床研究中已报道了胃肠道穿孔事件,但JAK抑制作用在这些事件中所起的作用不明。在这些研究中,许多类风湿关节炎患者正在接受非甾体类抗炎药物(NSAID)背景治疗。
胃肠道穿孔风险可能增加的患者(例如,具有憩室炎病史的患者)应该慎用托法替布。应该对新发腹部症状的患者及时进行评价,以便及早识别胃肠道穿孔(见不良反应)。
实验室检查异常
淋巴细胞异常
在12个月的治疗期间,在药物暴露一个月时,出现托法替布治疗相关性初始淋巴细胞增多,随后逐渐下降,平均绝对淋巴细胞计数大约比基线低10%。淋巴细胞计数低于500细胞/mm3时引起严重感染的发生率增加。
避免在淋巴细胞计数低(即低于500细胞/mm3)的患者中开始托法替布治疗。在发生确定性淋巴细胞绝对计数低于500细胞/mm3的患者中,不建议使用托法替布治疗。
在基线时以及之后每3个月对淋巴细胞计数监测一次。基于淋巴细胞计数建议的剂量调整参见用法用量。
中性粒细胞减少症
与安慰剂相比,托法替布治疗与中性粒细胞减少症(低于2000细胞/mm3)的发生率增加有关。
避免在中性粒细胞计数低(即ANC低于1000细胞/mm3)的患者中开始托法替布治疗。对于出现ANC持续处于500-1000细胞/mm3的患者,中断托法替布给药直至ANC大于或等于1000细胞/mm3。在出现ANC小于500细胞/mm3的患者中,不推荐使用托法替布治疗。
在基线时以及治疗4-8周后监测中性粒细胞计数,此后每3个月监测一次。基于ANC结果建议的剂量调整参见用法用量。
贫血
避免在血红蛋白水平低(即低于9g/dL)的患者中开始托法替布治疗。在治疗时出现血红蛋白水平低于8g/dL或血红蛋白水平降幅大于2g/dL的患者中,应该中断托法替布治疗。
在基线时以及治疗4-8周后监测血红蛋白,此后每3个月监测一次。基于血红蛋白结果建议的剂量调整参见用法用量。
肝酶升高
与安慰剂组相比,托法替布治疗与肝酶升高的发生率上升有关。这些异常大多数出现于使用DMARD(主要是甲氨蝶呤)做背景治疗的研究项目中。
建议对肝功能检查项目进行常规监测,迅速调查肝酶升高的原因,以识别潜在的药物性肝损伤病例。如果怀疑出现药物性肝损伤,则应中断托法替布给药直至排除此诊断结果。
血脂升高
托法替布治疗与血脂参数的升高呈剂量依赖性,包括总胆固醇、低密度脂蛋白(LDL)胆固醇和高密度脂蛋白(HDL)胆固醇。一般在6周内观察到最大影响。LDL/HDL胆固醇比值无临床相关变化。这些血脂参数升高对心血管疾病发病率和死亡率的影响尚未确定。
应该在开始托法替布治疗约4-8周后进行血脂参数的评估。根据临床指导原则对患者进行高脂血症管理。
疫苗接种
避免活疫苗接种与托法替布给药同时进行。活疫苗接种和托法替布治疗开始之间的间隔应符合目前关于免疫抑制药物的疫苗接种指南。
一例患者在接种减毒活疫苗(Zostavax)16天后,开始托法替布(5mg,每天两次)治疗2天后发生了水痘带状疱疹病毒疫苗株感染。该患者未接触过水痘病毒,因为该患者在基线检查时没有既往水痘感染史和没有抗水痘抗体。患者在停用托法替布并使用标准剂量的抗病毒药物治疗后恢复。
在开始托法替布治疗之前,要依照现行的免疫指导原则对免疫法进行更新。
糖尿病患者用药
由于糖尿病患者人群中的感染发生率通常较高,因此治疗糖尿病患者时应谨慎。
肾功能损伤
中度和重度损伤
与接受托法替布治疗的肾功能正常患者相比,接受托法替布治疗的中度和重度肾功能损伤患者的托法替布血药浓度更高。因此在中度或重度肾功能损伤患者中,建议调整托法替布剂量(见用法用量)。
轻度损伤
轻度肾功能损伤患者不需要调整剂量。
肝功能损伤
重度损伤
尚未在重度肝功能损伤患者中研究托法替布;因此,不建议重度肝功能损伤患者使用托法替布。
中度损伤
与接受托法替布治疗的肝功能正常患者相比,接受托法替布治疗的中度肝功能损伤患者的托法替布血药浓度更高[见药代动力学]。升高的血药浓度可能会增加某些不良反应的风险。因此,在中度肝功能损伤患者中,建议调整托法替布剂量(见用法用量)。
轻度损伤
轻度肝功能损伤患者不需要调整托法替布的剂量。
乙型或丙型肝炎血清学
尚未在乙型肝炎病毒或丙型肝炎病毒血清学检查结果呈阳性的患者中研究托法替布的安全性和有效性。
表 3 列出了与托法替布合并用药时具有临床重要的药物相互作用的药物以及预防或管 理药物相互作用的说明。
表 3: 与其他药物合并用药时影响托法替布的临床相关相互作用 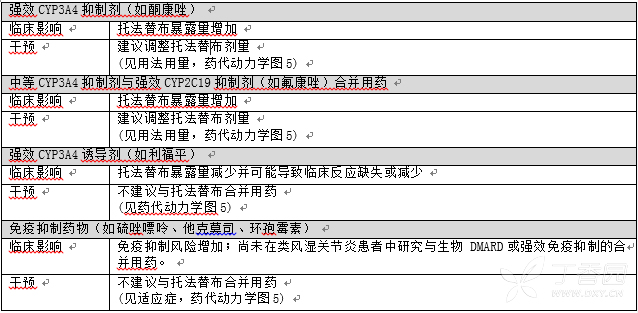
托法替布临床开发项目包括两项剂量范围探索试验和五项验证性试验。虽然已对其他剂量进行了研究,但托法替布的推荐剂量为 5 mg,每天两次。
剂量范围试验
托法替布的剂量选定基于两项关键剂量范围试验。
其中一项剂量范围研究是在 507 例对单用 MTX 疗效不足的活动性类风湿关节炎患者展开的一项为期 6 个月的试验,在背景 MTX 治疗的基础上联合 6 种托法替布给药方案(20mg,每天一次,1、3、5、10 或 15 mg,每天两次)或安慰剂。
研究中达到 ACR20 疗效反应的托法替布治疗组患者的结果如图 1 所示。在研究中,与使用其他托法替布剂量治疗的患者相比,安慰剂组和托法替布 1 mg 组的一小部分患者实现了ACR20 疗效反应。然而,托法替布 3、5、10、15 mg 每天两次或 20 mg 每天一次给药治疗的患者中,反应疗效应答比例无显著差异。
图 1:剂量范围研究第 3 个月出现 ACR20 疗效反应的患者比例

PBO是安慰剂
验证性试验
研究RA-I是一项为期12个月的试验,其中792例非生物制剂DMARD疗效不足的中度至重度活动性类风湿关节炎患者在背景DMARD治疗(不包括强效免疫抑制治疗,如硫唑嘌呤或环孢菌素)的基础上联合托法替布5或10mg每天两次给药,或安慰剂给药。在第3个月的访视中,所有无应答反应的患者都以双盲方式进入到第二阶段的预定治疗,即托法替布5或10mg,每天两次。在第6个月结束时的主要终点是在第6个月达到ACR20疗效反应、第3个月时HAQ-DI变化以及第6个月DAS28-4(ESR)比率小于2.6的患者比例。
研究RA-II是一项在717例MTX治疗效应不足的中度至重度活动性类风湿关节炎患者中进行的为期12个月的试验。患者在背景MTX治疗的基础上联合托法替布5或10mg给药,每天两次,阿达木单抗40mg皮下注射,每隔一周一次,或安慰剂。安慰剂组患者按研究II的方式进行。主要终点是第6个月时达到ACR20疗效反应、第3个月时HAQ-DI,第6个月时DAS28-4(ESR)低于2.6的患者比例。
研究RA-III是一项为期2年,在第1年进行了一次计划性分析,其中797例MTX疗效不足的中度至重度活动性类风湿关节炎患者在背景MTX治疗的基础上添加接受托法替布5或10mg,每天两次,或安慰剂给药。安慰剂组患者按研究II的方式推进。主要终点是第6个月达到ACR20疗效反应、第6个月vanderHeijde改良的总Sharp评分(mTSS)自基线平均值发生变化、第3个月的HAQ-DI以及第6个月DAS28-4(ESR)低于2.6的患者比例。
研究RA-IV是一项为期6个月的试验,其中399例对至少一种批准上市的TNF-抑制性生物制剂反应不足的中度至重度活动性类风湿关节炎患者在背景MTX治疗的基础上联合托法替布5或10mg,每天两次,或安慰剂给药。在第3个月的访视中,所有随机接受安慰剂治疗的患者都以双盲方式进入到第二阶段的预定治疗,即托法替布5或10mg,每天两次。主要终点是第3个月达到ACR20疗效反应、HAQ-DI以及DAS28-4(ESR)低于2.6的患者比例。
临床应答率
研究RA-III和RA-IV中实现ACR20、ACR50、ACR70缓解的托法替布治疗组患者百分比如表4所示。研究RA-I和RA-II的结果相似。在RA-I-IV试验中,患者使用托法替布5或10mg每天两次治疗,在联用/不联用背景DMARD治疗的情况下,第3个月和第6个月时,与安慰剂相比,具有更高的ACR20、ACR50、ACR70缓解率。在2周内即观察到了高于安慰剂组的ACR20反应率。在为期12个月的试验中,在6个月和12个月时,托法替布治疗组患者的ACR反应率一致。
表4:出现ACR疗效反应的患者比例 
a N 是随机分组接受治疗的患者人数。
b NA:不适用,研究 IV 中因为安慰剂组的推进,导致没有 3 个月之后的安慰剂治疗的数据。
c MTX 反应不足,定义为存在的剩余疾病活动性足以满足入选标准。
d 至少一种肿瘤坏死因子抑制剂因为缺乏有效性和/或不能耐受而反应不足。
e 托法替布的推荐剂量为 5 mg,每天两次。
在研究 RA-III 中,第 6 个月时,与单独MTX 治疗相比,使用托法替布 5 mg 或 10 mg 每天两次加 MTX 治疗的患者实现疾病缓解的比例更大,指标为 DAS28-4(ESR)小于 2.6(表 5)。
表5:DAS28-4(ESR)小于 2.6 的患者比例和剩余活动性关节数
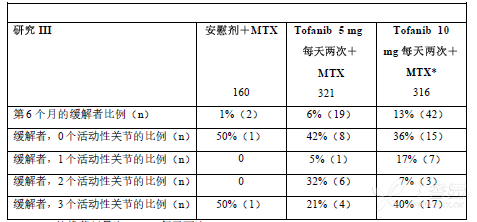
*托法替布的推荐剂量为 5 mg,每天两次。
研究 RA-III 的ACR 反应标准组成要素的结果如表 6所示。在研究 RA-I、II 和 IV 中观察到的托法替布结果类似。 
按访视次数给出的研究 RA-III 中的ACR20 反应的百分比如图 2 所示。在研究 RA-I、II 和 IV中观察到的托法替布反应情况类似。
图 2:按访视次数给出的研究 RA-III 中的 ACR20 反应的百分比
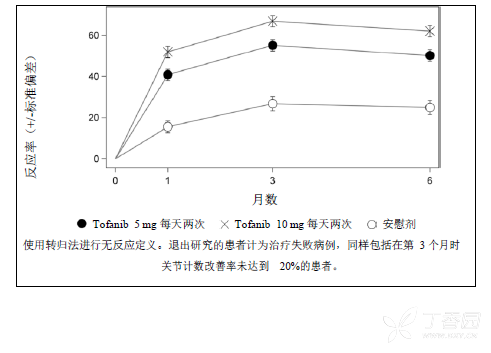
放射影像反应
两项研究评估了托法替布对关节结构性损伤的作用。在研究 RA-III 中,关节结构性损伤的进展采用放射影像评估,并以第 6 和 12 个月时 mTSS 及其组成部分(即侵蚀评分和关节间隙狭窄评分)相对于基线的变化表示。研究还对无放射影像进展(mTSS 变化小于或等于 0)的患者比例进行了评估。
在研究 RA-III 中,第 6 个月时,与安慰剂加MTX 相比,托法替布(10 mg,每天两次)加背景MTX 降低了结构性损伤的进展。以 5 mg 每天两次的剂量给药时,托法替布在结构性损伤平均进展方面表现出类似的效果(没有统计学意义)。这些结果见表7。侵蚀评分和关节间隙狭窄评分分析结果与总体结果一致。
在安慰剂加MTX 组中,74%的患者在第 6 个月时无放射影像进展,与之相比,托法替布 5 mg 每天两次加MTX 组和托法替布 10 mg 每天两次加MTX 组中分别有84%和79%的患者放射影像无进展。
表 7:第 6 和 12 个月时的放射影像变化 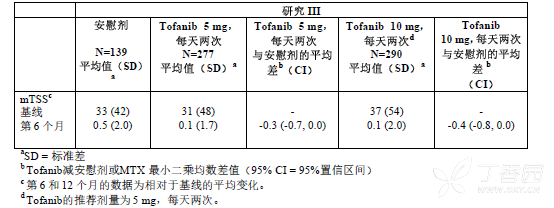
身体功能缓解
通过HAQ-DI衡量的身体功能改善情况。接受5和10mg每天两次托法替布的患者证明第3个月时,与安慰剂相比,身体功能自基线的改善程度较大。
研究II中,第3个月时HAQ-DI自基线的改善与安慰剂组的平均差异(95%CI),在每天两次5mg托法替布治疗组患者中为-0.22(-0.35,-0.10),在每天两次10mg托法替布治疗组患者中为-0.32(-0.44,-0.19)。研究I、III和IV中得到的结果相似。在12个月的试验中,第6和12个月时,托法替布治疗组患者中的HAQ-DI结果一致。
其他健康相关结果
总体健康状况采用健康调查简表(SF-36)进行评估。在研究III和IV中,与安慰剂组相比,接受托法替布5mg每天两次或托法替布10mg每天两次的患者在第3个月时的躯体健康总评(PCS)、精神健康总评(MCS)以及SF-36的所有8个领域相对于基线均表现出较大的改善。
遗传毒性
托法替布在细菌回复突变试验中不致突变。在代谢酶的存在下,托法替布人体淋巴细胞体外染色体畸变试验结果阳性,在没有代谢酶存在时结果阴性。托法替布Ames试验、CHO-HGPRT试验、大鼠微核试验和大鼠肝细胞程序外DNA合成试验结果均为阴性。
生殖毒性
大鼠给予托法替布约为推荐剂量5mg每天两次17倍的暴露水平,和约为10mg每天2次剂量的8.3倍(以口服10mg/kg/天剂量的AUC计),可见雌性动物着床后丢失率增加,生育力降低。托法替布在等于推荐剂量5mg每天两次,和约为10mg每天两次剂量的0.5倍暴露水平(以口服1mg/kg/天剂量的AUC计),未见对雌性大鼠生育力的影响。托法替布在约133倍推荐剂量5mg每天两次)的暴露水平,和约为10mg每天两次剂量的67倍的暴露水平(以口服100mg/kg/天剂量的AUC计),对雄性生育力、精子活力、精子浓度未见影响。
在一项大鼠胚胎-胎仔发育毒性试验中,妊娠大鼠在胎仔器官形成期接受托法替布约146倍推荐剂量5mg每天两次,和约为最大推荐剂量10mg每天2次的73倍(以大鼠口服剂量100mg/kg/天的AUC计)的药物暴露水平具有致畸作用。
致畸作用包括外部畸形和软组织畸形,分别为全身水肿和室间隔膜部缺损,以及骨骼畸形或变异(颈椎弓缺失;股骨、腓骨、肱骨、桡骨、肩胛骨、胫骨和尺骨弯曲;胸骨裂;肋骨缺失;股骨畸形;分叉肋;融合肋骨;融合胸骨节;胸椎半椎体畸形)。
此外,着床后丢失增加,包括早期和晚期再吸收,由此导致活胎数减少,平均胎仔体重下降。在约58倍推荐剂量5mg每天两次的暴露水平,和约为最大推荐剂量10mg每天2次的29倍(以妊娠大鼠口服剂量30mg/kg/天的AUC计)在大鼠中未观察到发育毒性。
在一项兔胚胎-胎仔发育研究中,妊娠兔在胎仔器官形成期接受托法替布约13倍推荐剂量5mg每天两次,和约为最大推荐剂量10mg每天2次的6.3倍(以兔口服剂量30mg/kg/天的AUC计)的药物暴露水平具有致畸作用,没有母体毒性。致畸作用包括胸腹裂、脐膨出、室间隔膜部缺损、颅/骨骼畸形(小口,小眼球)、中线和尾部缺陷。此外,与晚期再吸收有关的着床后失胎情况增加。药物暴露水平约为3倍于推荐剂量5mg每天两次,和约为最大推荐剂量10mg每天2次的1.53倍(以妊娠兔口服剂量10mg/kg/天的AUC计)时,未在兔中观察到发育毒性。
妊娠大鼠在妊娠期第6天至哺乳期第20天接受托法替布的围产期和产后研究中,在大约73倍推荐剂量5mg每天两次的暴露水平,和约为最大推荐剂量10mg每天2次的36倍(以大鼠口服剂量为50mg/kg/天的AUC计),窝仔数减少、出生后生存率减少以及幼仔体重下降。在约17倍推荐剂量5mg每天两次,和约为最大推荐剂量10mg每天2次的8.3倍(以大鼠口服剂量为10mg/kg/天的AUC计)的暴露水平,对行为和学习方面的评估结果、F1代大鼠性成熟以及交配并产生活F2代大鼠胎儿的能力没有影响。
致癌性
在rasH2转基因小鼠6个月致癌性试验和大鼠2年致癌性试验中评价了托法替布的致癌性。托法替布约34倍推荐剂量5mg每天两次和约为最大推荐剂量10mg每天2次的17倍(以口服200mg/kg/天的剂量的AUC计)水平时,在小鼠中未见致癌性。
SD大鼠经口给药2年致癌性试验中,托法替布在大于或等于30mg/kg/天的剂量下(暴露水平以推荐剂量5mg每天两次的AUC计约42倍,和约为剂量10mg每天2次的AUC计约21倍),可见良性睾丸间质细胞瘤、冬眠瘤(褐色脂肪组织恶性肿瘤)和良性胸腺瘤。良性睾丸间质细胞瘤与人体的相关性风险尚未明确。
猴39周毒理学试验中,托法替布暴露水平约为推荐剂量5mg每天两次的6倍时,和约为剂量10mg每天两次的3倍(以口服5mg/kg剂量每天两次的AUC计)可见淋巴瘤。托法替布暴露水平为1倍推荐剂量5mg每天两次,和约为剂量10mg每天两次的0.5倍(以口服1mg/kg剂量每天两次的AUC计)未观察到淋巴瘤。